无创通气(专题一)
22.11.10
近年来,不断深入的临床研究与实践证实了NPPV的确切疗效,其可提高患者存活率,避免有创机械通气带来的一系列并发症,降低治疗成本,且易于实施,是重要的呼吸支持手段。本专题汇总了相关内容,让我们共同关注NPPV的哪些事儿。
无创通气年度回顾
陈荣昌 深圳市呼吸疾病研究所
全球范围内,NPPV在新冠肺炎患者中的应用比例较高,但缺乏循证医学证据;不同国家、地区指南存在差别;目前的研究报道主要为回顾性分析、小样本对照和开放观察研究。
NPPV在急性呼吸衰竭患者中的应用研究包括:HFNO与NIV作为AECOPD初始通气策略的比较;AECOPD患者拔管后呼吸支持;在急性呼吸衰竭患者中对比神经调节辅助通气与压力支持两种无创通气;急性呼吸衰竭中,NIV应用时间(剂量)的疗效和特征;新发呼吸衰竭患者NIV成败——食道压的预测作用;早期俯卧位联合HFNC治疗对中重度ARDS患者的有效性和安全性研究。
技术方面进步的研究涉及无创通气过程中的外部加热加湿等。
NPPV临床应用常态化不断增加,在新冠肺炎重症病例救治中,可能是重要的呼吸支持技术,但缺乏循证医学证据。在急性呼吸衰竭中,不同病因和病理生理学改变的患者,成功率存在差异,仍在不断探索和优化病例选择和应用流程。方法学的探索是重要的问题。
呼吸机无创通气性能评价体系
解立新 解放军总医院
往研究的局限性:以单点评价为主,缺少全面的评价;单一因素评价,缺少综合层次分析;评价参数较少;缺乏极限性能的评估。
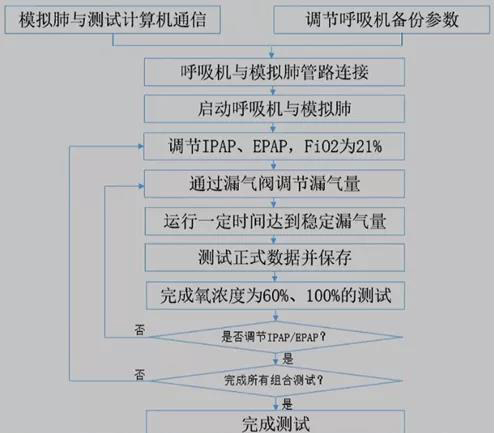
我们的研究力求打造客观、相对可靠的呼吸机无创通气性能评价体系,为临床中无创通气的应用提供指导依据。针对下列问题展开调查和分析:气量输出能力,混氧能力,压力稳定能力,跟随能力,反应能力。
流程如下:

本次调研共收集66份问卷,来自临床专家18份(有效16份),工程师48份(有效38份),分别对有效问卷的分值进行平均,分析了临床专家与工程师的综合得分及临床专家的单独得分,结果未发现明显差异,后续采用综合的权重进行分析。本次调研采用层次分析法进行,确定每个参数权重的主要任务是构建判断矩阵。
计算过程如下:

本次测试基本覆盖了ICU中使用的主流无创呼吸机,采用了最常见也是最覆盖面最广的三种病理模型,对呼吸机进行了系统、全面的测试。V60的各方面能力都很均衡,总得分最高,表现强劲。B在多个病理模型下各项能力表现优异,尤其在压力稳定性、反应能力方面表现接近V60,但其输出气量和跟随能力受病理模型影响较大。A作为有创机中无创通气的佼佼者,在此次测试中表现不俗,尤其在跟随和反应方面不输于专用无创呼吸机,但输出气量偏低,压力波形不够理想。
无创通气和慢阻肺:压力滴定的目标?
葛慧青 浙江大学医学院附属邵逸夫医院
慢阻肺呼吸力学:慢阻肺以肺动态过度充气为特征,在渐进性运动过程中伴随肺容积扩张受限。肺动态过度充气运动中达到通气量所需的功耗显著增加。尽管吸气努力增加,潮气量变化不大(导致呼吸急促,顺应性下降),运动早期呼吸受限,运动时呼吸做功增加,胸廓矛盾呼吸运动增加。吸气努力和容量位移之间差异越来越大,导致呼吸困难加重,运动受限。慢阻肺急性发作的呼吸力学特点:黏液分泌增加,纤毛功能紊乱,气流受限,V/Q失衡。
慢阻肺急性发作机械通气的目标是缓解呼吸肌疲劳。呼吸支持目标包括:减少呼吸做功,有效进行人工气道管理,避免呼吸机诱导的气道陷闭增加,降低auto-PEEP,保证合适的氧合。
无创需要关注的问题:①时机的选择:pH>7.35,有呼吸困难表现者;7.25<pH<7.35及明显呼吸困难表现;pH<7.25,严密观察下使用,监测血气改善情况。②需具备的无创条件:较好的意识状态,能配合;咳痰能力;自主呼吸能力;血流动力学稳定。
慢阻肺压力滴定的目标:降低呼吸做功,改善气体交换,改善呼吸肌功能,减少并发症,呼吸康复的呼吸支持。
无创通气的人机同步性
倪越男 四川大学华西医院
患者自身的呼吸需求与呼吸机送气的时间、气流、容量或压力中任一或两项以上出现不匹配的情况,均可影响无创通气人机同步性,即发生人机不同步。无创通气中人机同步性较有创通气好。研究显示约24%的患者在无创通气过程中出现人机不同步,约43%急性呼吸衰竭且进行无创通气的患者出现严重的人机不同步。
人机不同步的表现:①无效触发,通常发生在呼气期,吸气肌处于舒张位,但患者产生吸气努力,导致吸气肌收缩,肌纤维受损,肌力下降。②误触发,患者没有任何呼吸努力,但呼吸机开始送气,表现为没有出现管路内压力下降的情况下,突然出现一个呼吸循环,常见于漏气、心跳震颤、管路内积水等。③双触发,当患者吸气需求增大和/或呼吸机辅助不足时,患者在进入呼气相后马上发生吸气努力,再一次触发呼吸机送气,导致双触发;可使患者潮气量过大,造成急性肺损伤。④提前转换,吸气时长与患者的需求不匹配,患者仍处于吸气期时,呼吸机已进入呼气期;呼气触发灵敏度过高,限制性通气障碍。⑤延迟转换,导致患者动用肌肉对抗呼吸机的送气,增大呼吸做功,由于患者呼气过程受阻,PEEPi增大,无效触发的发生概率也随之提高。
导致人机不同步的原因:限制性肺疾病,阻塞性肺疾病,面罩漏气或面罩不合适,湿化不足,呼吸机参数设置不当——吸气压力过小或吸气时间过短导致双触发,患者焦虑。针对上述原因解决问题。
无创治疗新冠患者:应用指征和目标
阎锡新 河北医科大学第二医院
新冠患者在选择无创通气前需要考虑的问题:①患者是否有无创通气的适应证,而无禁忌证?②导致新冠肺炎患者呼吸衰竭的基础病因是否适用于无创通气支持?③客观条件是否受限?如设备条件、人力配备、无创通气操作经验及水平,新冠肺炎患者还应评估环境条件,是否具备防护措施。④如何评估无创通气的疗效,哪些指标可以预测无创通气的失败风险?⑤肺部影像学变化也是重要的评估指标,肺实变程度严重,明确多发空洞样病变(提示继发感染)、床旁超声肺实变加重、双侧大量胸腔积液等不适于无创通气。
新冠肺炎病情变化迅速,无创通气治疗时间窗较窄,应严格掌握无创通气的指征和禁忌证,严密监测患者各项指标,避免无创通气相关并发症,病情恶化及时转为气管插管有创通气,降低治疗失败率及减少紧急气管插管所增加的感染风险。尽早发现预测无创通气治疗失败的危险因素,避免气管插管的延迟,进而降低病死率。无创通气联合清醒俯卧位通气可作为单用无创通气治疗效果不理想时的优化方案。
肺移植术后呼吸支持治疗
陈文慧 中日友好医院
原发性移植物功能不全(PGD)指移植物在术后72 h内即失去功能,以非心源性肺水肿导致低氧血症为主要表现,是肺移植术后早期死亡的首要原因,发生率为15%~80%。缺血再灌注损伤导致的肺毛细血管通透性增加是导致PGD的主要因素。治疗方法包括支持治疗、保护性通气、加强液体管理、肺血管扩张剂(不常规应用)、ECMO(PGD 3级)、再移植。
移植肺的保护性通气策略:机械通气模式首选VC、PC-A/C。小“VT”:6 ml/kg(受者PBW)。PEEP 5~11.5 cmH2O,Pplat<25~30 cmH2O。低FiO2:PaO2 60~80 mmHg。早期拔除气管插管,尤其是单肺移植的慢阻肺患者。困难撤机患者尽早气管切开。
肺移植患者术后的撤机过程:免疫抑制状态易出现院内感染(如VAP),应尽早评估,是否可以拔管撤机和活动。术后呼吸衰竭发生率高,易出现呼吸机依赖。
肺移植术后的气道廓清与肺部感染发生的主要机制:移植气道的去神经和去血管作用,远端气道咳嗽反射消失,纤毛黏液系统的功能受损,导致反复持续的气道和肺部感染。
常见的气道廓清技术包括松动痰液、增强咳嗽和吸痰。松动痰液方法包括体位引流、扣拍振动(手动/机械)、高频震荡技术(HFCWC、Fluter、IPV)、早期活动、气道湿化和雾化治疗。增强咳嗽的措施包括指导咳嗽,手动辅助咳嗽、Huffing自然引流等,机械性吸呼气(咳痰机),呼气正压等肺扩张治疗,早期活动。




